Konference: 2007 XIV. Jihočeské onkologické dny
Kategorie: Maligní lymfomy a leukémie
Téma: Diagnostika a léčba maligních lymfomů
Číslo abstraktu: 019
Autoři: MUDr. Alena Machovcová, MBA, Ph.D.
Kožní T a B buněčné lymfomy představují heterogenní skupinu onemocnění postihují primárně nebo sekundárně kůži. Pojem primární kožní lymfomy je vyhrazen pro onemocnění infiltrující primárně kůži T (CTCL – cutaneous T-cell lymphoma) nebo B lymfocyty (CBCL - cutaneous B-cell lymphoma) (příloha 1). CTCL jsou obecně charakterizovány jako extranodální non-Hodgkinské lymfomy. Klinický obraz, průběh a prognóza CTCL se liší od ostatních typů lymfomů, které mohou sekundárně postihovat i kůži.
Kožní lymfomy jsou vzácně se vyskytující onemocnění, přesto incidence primárních kožních lymfomů vzrůstá v posledních letech díky prodlužujícímu se věku pacientů, zlepšujícími se diagnostickými a rozšiřujícími se léčebnými možnostmi.
Mycosis fungoides (MF)
Je nejčastějším typem CTCL. Reprezentuje
přibližně 50-60% všech kožních lymfomů. Má dlouhotrvající průběh.
Klinické varianty zahrnují pagetoidní retikulózu, granulomatózní
ochablou kůži (granulomatous slack skin) a folikulotropní MF.
Klinicky se MF blíží Sézaryho syndrom.
Incidence MF se udává kolem 1-2 případů na
100.000 osob ročně. Typickým pacientem je starší muž (mezi 55.-60.
rokem věku). Může se objevit i u dětí a dospívajících. Poměr
výskytu u mužů k ženám je 1.6-2 :1, dvakrát častěji se vyskytuje u
osob s černou barvou pleti.
Etiopatogenetické mechanismy zůstávají z větší
části neznámé. Zvažují se kombinace genetických vlivů, faktorů
zevního prostředí a imunologických faktorů.
Klinický obraz
Klinické projevy s klasickou variantou MF se
rozvíjí pozvolna. Pacienti mají řadu kožních projevů. Projevy se
obvykle lokalizují na neosluněné partie trupu, hýždí. Vzácněji
mohou být postiženy dlaně, plosky a kštice. Před stanovením přesné
klinické diagnózy mají pacienti měsíce a roky ekzematoidní či
psoriaziformní projevy provázené úporným svěděním a
necharakteristickým histopatologickým nálezem. Průměrná doba od
počátku projevů ke stanovení diagnózy trvá 4-6 let.
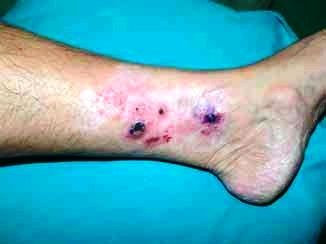
Časné ekzémové stádium je charakterizováno různě
velkými lehce atrofickými skvrnami červenohnědavé barvy, jemně se
olupujícími a s různou intenzitou svědícími. Infiltrované plaky se
vytváří v místě původních ekzematoidních projevů, objevují se i na
dříve nepostižených partiích, např. na hlavě, krku. Jedná se o
ostře ohraničená, infiltrovaná, červenohnědá ložiska různé
velikosti, často anulárního či polycyklického („podkovovitého“)
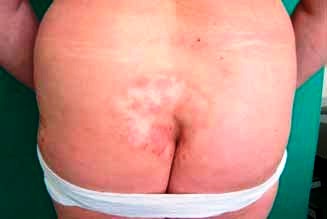
tvaru (obr. č. 1). Ložiska se šupí s různou intenzitou, vzácněji
jsou ložiska erodovaná. Subjektivně dominujeúporné svědění.
Pravidlem je bakteriální superinfekce lézí. Kvalita života u těchto
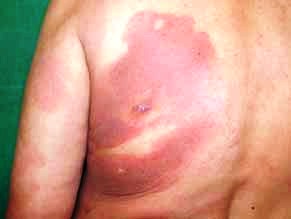
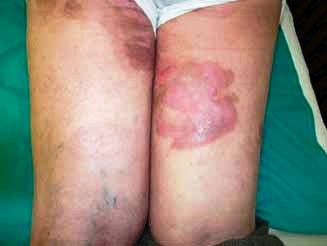
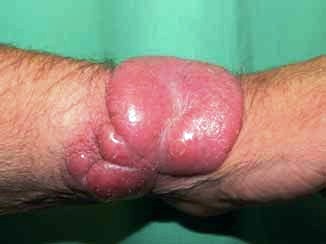
stádií je výrazně zhoršena. Tumorózní stádium je charakterizováno
noduly červenofialové barvy, různé velikosti, které ulcerují a
krvácejí. Řada pacientů má všechny typy projevů (obr. č. 2, 3,
4).
Obr. č. 1
Obr. č. 2
Obr. č. 3
Obr. č. 4
Obr. č. 5
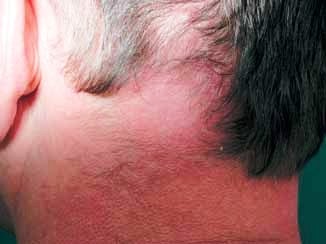
Obr. č. 6
Klinické varianty MF
Folikulotropní MF
Jedná se o variantu MF charakterizovanou
histologicky přítomností infiltrátů vázaných na folikuly. Typickým
znakem je akumulace mucinu ve vlasových folikulech, která však
nemusí být patognomonická pro toto onemocnění. Predilekční
lokalizace je na hlavě a krku, vyskytuje se i na ostatních částech
těla. Typická je v dospělosti, spíše u mužů (obr. č. 5). Pacienti
mívají folikulárně vázané papuly, ale i akneiformní, nodulární
projevy. Kožní změny na hlavě doprovází alopecie, charakteristická
jsou infiltrovaná ložiska v obočí. Subjektivně projevy doprovází
intenzivní pruritus a sekundární bakteriální infekce. Histologicky
je charakteristický folikulotropismus (infiltrát pronikající
perivaskulárně a periadnexálně do folikulárního epitelu, často s
folikulární mucinózní degenerací, která je zřetelná při speciální
barvení alciánovou modří). Fenotyp je obdobný jako u klasické MF,
běžná je příměs CD30+ blastických buněk. Prognóza je horší než u
klasické MF, 5 let přežívá 70-80% pacientů. Léčebně je nutné volit
razantnější metody, než u konvenční MF, protože infiltrát je
lokalizován hlouběji.
Pagetoidní retikulóza
Jde o variantu MF s lokalizovanými projevy
(Worringerův-Koloppův typ). Klinicky se projevuje jako solitární,
pomalu rostoucí psoriasiformní či hyperkeratotické ložisko (obr. č.
6), většinou na končetinách. Histologicky je nápadný
epidermotropismus atypických pagetoidních buněk, většinou s
fenotypem CD3+, CD4+, CD8-. Generalizované formy jsou vzácně možné
(Ketronův-Goodmanův typ). Léčebně volíme excizi, ozáření, lokální
steroidy.
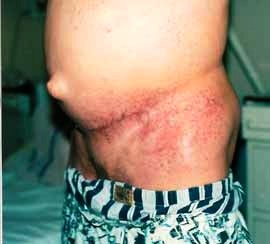
Granulomatózní ochablá kůže (Granulomatous slack skin-
GSS)
Jedná se o extrémně vzácnou variantu MF
charakterizovanou pozvolnou tvorbou volných záhybů kůže v záhybech
(třísla, axily), podbřišku (obr. č. 7). Převisy kůže korespondují s
patologickým procesem, u kterého jsou elastická vlákna destruována
a vytváří granulomy (tumory) s mnohojadernými buňkami. Imunofenotyp
je shodný s klasickou MF. Klinicky se MF překrývá s GSS a naopak.
Pacienti s klasickou MF mohou mít intersticiální granulomy a
atypické lymfocyty bez klinických známek GSS. Léčebně je vhodnější
radioterapie než chirurgická excize, po které dochází k rychlé
recidivě.
Obr. č. 7
Obr. č. 8
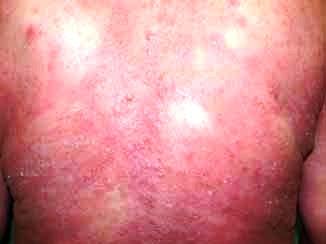
Sézary syndrom (SS)
Jedná se o vzácně se vyskytující onemocnění
postihující výhradně dospělé. Je definováno triádou: erytrodermie,
generalizovaná lymfadenopatie a přítomnost Sézaryho buněk v
periferní krvi, uzlinách i kůži. Pro stanovení diagnózy SS je nutná
přítomnost jednoho nebo více následujících kritérií: absolutní
počet Sézaryho buněk (1000/mm3, nález imunofenotypových
abnormalit (zvýšení poměru CD4/CD8 více než 10krát a/nebo ztráta
T-antigenů CD2, CD3, CD4, CD5). Klinicky je většina kůže je
červená, prosáklá, lichenifikovaná, výrazně se olupuje a intenzivně
svědí. Přítomná bývá alopecie, onychodystrofie, hyperkeratózy dlaní
a plosek (obr. č. 8). Histologický nález v kůži je podobný jako u
MF, ale u 1/3 případů se zjistí nespecifické změny. Nález
klonálních T-buněk v periferní krvi je důležité pro odlišení SS od
erytrodermické variaty MF a od benigních typů erytrodermií.
Prognóza je špatná, průměrné přežití je 2-4 roky, většina pacientů
umírá na oportunní infekce v důsledku imunosuprese.
Histopatologický obraz
Histologický nález je tvořen lymfoidním
infiltrátem tvořeným z CD4+ T lymfocytů v horní třetině dermis,
epidermotropismus T lymfocytů a vytváření hnízd atypických
lymfocytů v epidermis, tzv. Pautrierovy mikroabscesy. Časné
ekzémové léze MF vykazují pruhovitý nebo lichenoidní lymfocytární
infiltrát tvořený atypickými lymfocyty. U tumorózních lézí
lymfocytární infiltrát postihuje celou dermis s četnými atypickými
lymfocyty s cerebriformními jádry a blastickými buňkami. Buňky se
mohou vykazovat epidermotropismus, zpravidla se šíří i do podkoží.
Transformace buněk do CD30+ i do CD30- ho difuzního velkobuněčného
lymfomu není vyloučena a je spojena s horší prognózou.
Imunopatologický nález
Nádorové buňky bývají u MF s
CD3+,CD4+,CD45RO+,CD8- a obvykle CD7- fenotypem. Ve vzácnějších
případech se zachycuje CD3+, CD4-, CD8+ fenotyp, klinické projevy v
těchto případech bývají hyperpigmentované. V pokročilých stádiích
tumorózní buňky vykazují aberantní fenotyp se ztrátou povrchových
antigenů (null-cell fenotyp) nebo vykazují CD30+ antigen. Tumorózní
buňky exprimují obvykle αβT-cell receptor.
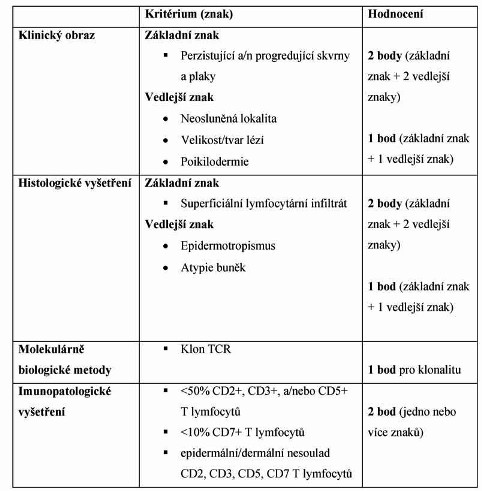
Diagnóza
Základním problém je stanovení diagnózy v
premykotickém stádiu onemocnění a odlišení je od jiných typů
onemocnění s lymfocytárním infiltrátem v dermis. Proto byla
vypracována diagnostická kritéria pro časná stádia MF (tabulka
1).
Staging a plánování stagingu
Výběr léčebné metody, prognóza onemocnění je
závislý na zařazení projevů pacienta do určitého stadia (tabulka 2,
příloha 2).
Vyšetřovací schéma
Podezření na diagnózu MF/SS konfirmuje
histopatologický nález doplněný o imunofenotypizaci a molekulárně
biologické metody. Vyšetření se provádí ze vzorku kůže a z
periferní krve, popř. z kostního dřeně. V případě podezření na
postižení lymfatických uzlin je obdobným způsobem vyšetřujeme.
Nález v krvi je zřídka v časných stádiích pozitivní, nicméně u
60% případů stádia IB je možné zachytit klonalitu T lymfocytů. U
všech pacientů je nutné vyšetřit krevní obraz a diferenciální
rozpočet, vyloučit/potvrdit přítomnost Sézaryho buněk, hladinu CD4,
CD8 lymfocytů a event. jejich poměr, jaterní a ledvinové funkce,
hladinu laktátdehydrogenázy, beta 2 mikroglobulinu, elektroforézu
bílkovin a imunoglobulinů. U pacientů se stádii 2A a vyšších kromě
již uvedených vyšetření je nutné provést CT vyšetření břicha a
hrudníku, event. PET a vyšetření kostní dřeně. Tato vyšetření je
nutné v pravidelných intervalech opakovat.
Diferenciální diagnóza
Ve stadiu skvrn/plaků je nutné odlišit různé
varianty chronicky probíhajících dermatitid (atopický ekzém,
alergická kontaktní dermatitida, seboroická dermatitida), psoriáza,
povrchové mykotické infekce, lékové exantémy, pityriasis rosea
Gibert, roseola syphilitica, parapsoriázy, fotodermatózy (např.
aktinický retikuloid), pityriasis rubra pilaris a další. Mezi
premykotické a lymfomatoidní erupce můžeme zařadit různé typy
kožních erupcí, které se považují za prekurzory onemocnění a
pacienty je nutné pravidelně kontrolovat. Riziko progrese závisí na
typu onemocnění. Řadíme mezi ně: poikiloderma vasculare
atrophicans, pityriasis lichenoides, různé typy parapsoriáz (včetně
tzv. digitate dermatitidy), pseudolymfomy a další kožní choroby.
Tumorózní stadia MF je nutné odlišit od B typů lymfomů, karcinomů
kůže, pseudolymfomů, kožních typů sarkoidózy, hlubokých mykotických
infekcí, atypických mykobakteriálních infekcí, leishmaniázy a
dalších kožních onemocnění.
Léčba
Protože neexistuje kausální léčba, cílem léčby
všech CTCL je navození co nejdelší remise onemocnění, udržení
kvality života pacientů, prodloužení tzv. „disease free“ intervalu
a života jako takového. Dosažení efektu nemusí být přímočaré.
Každopádně se v posledních letech nedoporučuje v časných stádiích
onemocnění agresivní chemoterapie. MF/SS je chronicky probíhající
onemocnění, kdy se střídají období recidiv s remisemi řadu let.
Existuje celá řada léčebných schémat, možností a kombinací, které
vycházejí ze stádia onemocnění a z již aplikovaných léčebných
metod. Léčebné možnosti se dělí na tzv. léčbu cílenou za kůži (skin
directed therapy - SDT) a na celkovou léčbu (tabulka 3).
I. skin directed therapy (SDT)
- lokální kortikosteroidy třídy III. a IV. se užívají pro ekzémová ložiska bez infiltrace. Indukují apoptózu maligních T buněk a jsou schopné vyvolat zhojení kožních projevů.
- Lokální chemoterapie
o Mechlorethamin - nitrogen mustard (HN2), hořčičný dusík - užívá se v léčbě MF téměř půl století. V Evropě je schválen pouze ve Francii a Holandsku. Aplikuje se ve formě 0.01% nebo 0.02% vodného roztoku nebo ve formě krému. Léčba může trvat až 6 měsíců. Navozuje kontaktní alergické reakce (35-58%), indukuje kancerogenezi, tvorbu teleangiektázií.
o Lokální carmustin (BCNU) je alternativou lokální chemoterapeutické léčby se stejným efektem jako HN2. Používá se denně nebo obden ve formě alkoholového roztoku či 20-40% masti po dobu 2-4 týdnů.
Alergické reakce se objevují méně často (do 10%), pacienti musí být pravidelně monitorováni z důvodů potenciální myelosuprese. - Bexaroten gel je nový topický rexinoid určený k léčbě stádií IA-IIA u pacientů netolerujících nebo rezistentních k jiné místní léčbě. Je velmi dobře tolerován a vedlejší účinky jsou vázány na místo aplikace. K dispozici je v USA.
- Fotochemoterapie (PUVA metoda) kombinuje účinky psoralenů v kombinaci s UVA zářením. V léčbě MF se užívá přes 30 let a patří stále k nejefektivnějším a nejúčinnějším léčebným metodám u MF. Léčebná schémata jsou různá, obvykle se aplikuje 2-4 x týdně, úvodní dávka jen 0.5 J/cm2. Celková kumulativní dávka dosahuje až 1200 J/cm2 (cca 200 sezení). Rizikem je vyšší incidence nonmelanomových kožních nádorů, vedlejším účinkem je nausea. Dyskomfortem může být nošení tmavých brýlí během ozařovacích dnů.
- Fototerapie - UVB (290-320 nm), úzkopásmová UVB (311 nm), nevyžaduje aplikaci psoralenů před ozařováním, je spojena s nižším rizikem kožních tumorů, na druhou stranu je méně efektivní zejména u tmavých typů pleti. Je určena pro časná stadia MF.
- Radioterapie lokalizovaná i celotělová (TSEB) jsou zavedenými metodami po řadu let. TSEB je metoda vysoce efektivní, relapsy onemocnění se objevují záhy. V pozdějších stádiích je metoda podstatně méně efektivní. Vedlejší účinky jsou alopecie, teleangiektazie, kožní tumory a další, negativem je výrazný dyskomfort pacienta. Léčba je doménou radioterapeutů.
II. celková léčba
- Interferon alfa (INF alfa) se v léčbě MF užívá od roku 1984. Má antitumorózní a imunomodulační účinky. Aplikuje se v různých léčebných schématech (s.c., i.m. intralézionálně) a v různých dávkách. Obvyklá dávka je třikrát týdně 3 MIU, výše dávky může dosáhnout, pokud je tolerován, až 15 MIU denně. Chřipkové příznaky jsou nejčastějším vedlejším příznakem, může dojít i ke zvýšení jaterních testů, leukopenii, trombocytopenii a další. Kombinuje se s dalšími metodami.
- Retinoidy jsou deriváty vitaminu A, které modifikují proliferaci a diferenciaci buněk, navozují apoptózu a fragmentaci DNA. U MF se užívají acitretin i isotretinoin, úvodní dávka se pohybuje mezi 25-50 mg/den (0.5-1 mg/kg/den). Retinoidy jsou vysoce teratogenní, mezi další vedlejší účinky je suchost sliznic, elevace hladiny triglyceridů.
- Rexinoidy - bexaroten je nový syntetický specifický retinoid s vysokou afinitou k jadernému receptoru typu X a velmi nízké afinitě k receptorům typu RAR (jako předcházející retinoidy). Byl zkoušen u solidních tumorů (tumory prsu, ca plic) a v léčbě CTCL. Optimální dávka u CTCL je 300 mg/m2/den. Mezi vedlejší účinky kromě teratogenity jsou hyperlipidémie, centrální hypothyreóza. Opatrnost je nutná u neurologických a psychiatrických pacientů. Lze jej kombinovat kromě místní léčby s PUVA terapií, IFN alfa, v klinických studiích se zkouší efekt s denileukin diftitoxem a dalšími léky.
- Extrakorporální fotoferéza (ECP) v kombinaci s psoraleny je modifikací fotochemoterapie. Je prováděna každý 4. týden dva po sobě jdoucí dny. Je poměrně dobře tolerována. Obvykle se provádí až 6 měsíců. Indikována je u Sézaryho syndromu.
- Chemoterapie (monoterapie, kombinovaná chemoterapie) - výhodou této léčby je rychlá remise onemocnění, která má krátké trvání. Léčba má řadu vedlejších účinků. Měla by zůstat vyhrazena jako paliativní léčba u pokročilých stádií onemocnění. Léčba je doménou (hemato)-onkologů.
III. Nové možnosti léčby
Ve stadiu klinických zkoušek je řada léků pro
místní i celkové podání, v monoterapii či kombinaci se zavedenými
léky (IFN alfa, bexaroten).
- Místní léčba pro lokalizovaná onemocnění - imiquimod, excimerový laser, fotodynamická terapie
- Celková léčba - inhibitory histon deacetylázy (SAHA),
gemcitabin, deoxycorformycin, 2CDA (Cladaribin), fludarabine, fúzní
toxin (denileukin diftitox), monoklonální protilátky (anti CD-52,
anti CD-4), transplantace
kostní dřeně (mini -allo BMT).
Prognóza
Prognóza klasické MF je příznivá vzhledem k
přežití pacientů, s ohledem na kvalitu života již tak příznivá
není.
Použitá literatura
- Assaf C, Bagot M, Dummer R, Duvic M, Gniadecki R, Knobler R,
Ranki A, Schwandt P, Whittaker S. Minimizing adverse side-effects
of oral bexarotene in cutaneous T-cell lymphoma: an expert opinion.
Br J
Dermatol 2006;155:2: 1-6. - Cerroni L, Gatter K, Kerl H. An illustrated guide to Skin
Lymphoma. 2nd ed. 2004, Blackwell Publishing, Massachusetts,
USA,186 s.
- Cetkovská P. Nová WHO-EORTC klasifikace kožních lymfomů.
Čes.-slov. Derm 2006;2: 69-76.
- van Doorn R, Scheffer E, Willemze R. Follicular Mycosis
Fungoides, a Distinct Disease Entity With or Without Associated
Follicular Mucinosis. Arch Dermatol 2002;138:191-198.
- Dummer R. Emerging drugs in cutaneous T-cell lymphomas. Expert
Opin. Emerging Drugs 2005;10(2): 381-392.
- Dummer R, Kempf W, Hess Schmid M, Häffner A, Burg G. Therapy of
Cutaneous Lymphoma - Current Practice and Future Developments.
Onkologie 2003;26:366-372.
- Dummer R, Zucca E. Cutaneous T-cell Lymphoma: From Genetics to
Clinical Practice. Oncology 2007, Suppl. 1.
- Duvic M, Apisarnthanarax N, Cohen DS, Smith TL, Ha CHS,
Kurzrock R. Analysis of long-term outcomes of combined modality
therapy for cutaneous T-cell lymphoma. J Am Acad Dermatol
2003;49:35-49.
- Foss F, Whittaker S. Past, Present, and Future Developments in
Cutaneous T-Cell Lymphomas (CTCL). Seminars in Oncology 2006;
33(1):Suppl 3.
- Fung MA, Murphy MJ, Hoss DM Grant-Kels JM.Practical evaluation
and management of cutaneous lymphoma. J Am Acad Dermatol 2002;
46:325-357.
- Gniadecki R, Assaf C, Bagot M, Dummer R, Duvic M, Knobler R,
Ranki A, Schwandt P, Whittaker S. The optimal use of bexarotene in
cutaneous T-cell lymphoma. Br J Dermatol
2007;157:433-440.
- Manďáková P, Kortánková H, Machovcová A, Campr V.
Imunofenotypizace kožních T lymfomů. Čes.-slov. Derm 2006;
2:82-87.
- Olsen E, Vonderheid E, Pimpinelli N, Willemze R, KimY, Knobler
R, Zackheim H, Duvic M, Estrach T, Lamberg S, Wood G, Dummer R,
Ranki A, Burg G, Heald P, Pittelkow M, Bernengo M-G, Sterry W,
Laroche L,
Trautinger F, Whittaker S. Revisions to the staging and classification of mycosis fungoides and Sézary syndrome: a proposal of the International Society for Cutaneous Lymphomas (ISCL) and the cutansoues
blymphoma task force of the European Organization of Research and Treatment of Cancer (EORTC). Blood 2007;110:1713-1722. - Pimpinelli N et all. ISCL diagnostc criteria for Mycosis
fungoides. J Am Acad Dermatol 2005; 53: 1053-1064.
- Trautinger F, Knobler R, Willemze R, Peris K, Stadler R,
Laroche L, D’Incan M, Ranki A, Pimpinelli N, Ortiz-Romero P, Dummer
R, Estrach T, Whittaker S. EORTC consensus recommendations for the
treatment of
mycosis fungoides/Sezary syndrome. European Journal of Cancer 2006; 42:1014-1030. - Whittaker SJ, Marsden JR, Spittle M, Jones RR. Joint British
Association of Dermatologists and U.K. Cutaneous Lymphoma Group
guidelines for the management of primary cutaneous T-cell
lymphomas.
Br J Dermatol 2003; 149:1095-1107. - Willemze R. Cutaneous T-cell lymphoma. In: Bolognia JL, Jorizzo
JL, Rapini RP et all. Dermatology. 1st ed., Mosby London 2003,
Vol.2, 1921 -1941.
- Willemze et al: WHO-EORTC Classification for Cutaneous Lymphomas. Blood 2005; 105:3768-3785.
Příloha č. 1 EORTC / WHO klasifikace kožních lymfomů
I. Kožní T- buněčné lymfomy
- Mycosis fungoides (MF)
Varianty a subtypy MF
- Follikulotropní MF
- Pagetoidní retikulóza
- Granulomatózní ochablá kůže
- Sézaryho syndrom (SS)
- Primární kožní CD30-positivní lymfoproliferativní
onemocnění
- Primární kožní anaplastický velkobuněčný lymfom
- Lymfomatoidní papulóza
- T-buněčná leukémie/lymfom dospělých
- T buněčný lymfom typu subkutánní pannikulitidy
- Extranodální NK/T-buněčný lymfom, nosní typ
- Primární kožní periferní T-buněčný lymfom,
nespecifikovaný
- Primární kožní agresivní epidermotropní CD8-pozitivní T-buněčný lymfom (prozatímní)
- Kožní gamma/omega T- buněčný lymfom (prozatímní)
- Primární kožní CD4+ lymfom s malými/středně velkými pleomorfními buňkami (prozatímní)
- Primární kožní periferní T-buněčný lymfom, nespecifikovaný
II. Kožní B-buněčné lymfomy
- Primární kožní B-lymfom marginální zóny
- Primární kožní lymfom z folikulárních center
- Primární kožní difuzní velkobuněčný B-lymfom, typ na dolní
končetině
- Primární kožní difuzní velkobuněčný B-lymfom, jiný typ
• Intravaskulární velkobuněčný B-lymfom
Příloha č. 2 TNM (revidovaná) klasifikace pro CTCL
T: kůže
- T1a Skvrny postihující <10% tělesného povrchu
- T1b Plaky ±skvrny postihující <10% tělesného povrchu
- T2a Skvrny postihující ≥10% body tělesného povrchu
- T2b Plaky ±skvrny postihující ≥10% body tělesného povrchu
- T3 jeden nebo více kožních tumorů (≥1 cm v průměru)
- T4 splývající erytém pokrývající ≥80% tělesného povrchu
N: lymfatické uzliny
N0 klinicky nezvětšené, nesuspektní lymfatické uzliny (LU), biopsie není třeba
N1 klinicky suspektní LU, histologicky negativní pro CTCL
N1a klonalita T lymfocytů neprokázána
N1b klonalita T lymfocytů prokázána
N2 klinicky nezvětšené LU, histologicky pozitivní pro CTCL
N2a klonalita T lymfocytů negativní
N2b klonalita T lymfocytů pozitivní
N3 klinicky suspektní LU, histologicky pozitivní pro CTCL, klonalita pozitivní i negativní
Nx klinicky suspektní LU, histologické vyšetření nebylo provedeno
B: periferní krev
B0 cirkulující atypické buňky (Sézaryho buňky), <5%
B0a klonalita T lymfocytů negativní
B0b klonalita T lymfocytů pozitivní
B1 cirkulující atypical buňky (Sézaryho buňky), ≥5%
B1a klonalita T lymfocytů negativní
B1b klonalita T lymfocytů pozitivní
B2 množství nádorových buněk v krvi ≥1000/µL Sézaryho buněk
s pozitivním klonem
M: viscerální orgány
M0 bez postižení vnitřních orgánů
M1 s postižením vnitřních orgánů
Tabulka 1: ISCL diagnostická kritéria pro MF (4 body)
Tabulka 2: ISCL/EORTC revidovaná klasifikace pro staging MF
a SS
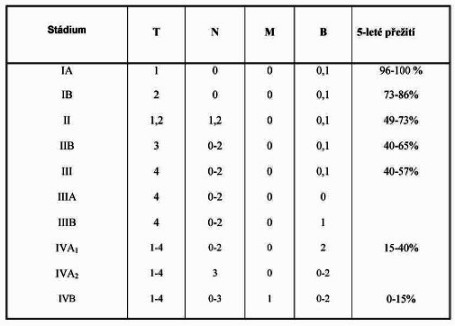
SS je zařazen jako T4 N1 nebo N3 M0 B1.
Prim. MUDr. Alena Machovcová, MBA, Dermatovenerologické odd. FN
v Motole, V Úvalu 84, 150 06 Praha 5, + 420 224 438 752, + 420
224 438 720, e-mail alena.machovcova@fnmotol.cz
Pozn. Obrázek č. 7 byl zapůjčen od MUDr. Kateřiny Kubáčkové.
Tabulka 3: Léčebné možnosti u MF/SS

Datum přednesení příspěvku: 13. 10. 2007





