Konference: 2011 XVIII. Jihočeské onkologické dny
Kategorie: Gastrointestinální nádory
Téma: Postery
Číslo abstraktu: p13
Autoři: MUDr. Gabriela Pazdrová; Doc. MUDr. Milada Zemanová, Ph.D.; MUDr. Zdeňka Pechačová; MUDr. Hana Honová; Alexandr Pazdro; MUDr. Pavel Vítek, PhD.
Úvod:
Incidence karcinomu jícnu stoupá, za posledních 20 let se zdvojnásobila. V České republice je v současné době zaznamenáno přibližně 400 nových případů ročně. Podíl mužů a žen je 5:1. Úmrtnost je přibližně 90 % roční incidence, dlouhodobě přežívá jen 5 % nemocných. 50 % nemocných má vzdálené metastázy již v době stanovení diagnózy a u zbývajících 50 % s lokalizovaným onemocněním se metastázy objeví u velké většiny v dalším průběhu choroby. U mužů v ČR je karcinom jícnu na desátém místě v úmrtnosti na zhoubný nádor. Standardním léčebným postupem pro nemocné s operabilním nálezem je resekce jícnu včetně odstranění spádových lymfatických uzlin. Výsledky chirurgické léčby se v posledních letech zlepšily, ale tento pokrok je ovlivněn více než zlepšením účinnosti chirurgické terapie samotné spíše pokroky v předoperačním stagingu, výběrem pacientů a pooperační péčí s poklesem pooperační úmrtnosti pod 5 %. Přesto pětileté přežívání po operaci většinou nepřesahuje 20 %. Omezená úspěšnost chirurgické léčby je dána povahou onemocnění vedoucí k časnému metastazování do regionálních uzlin, takže v době operace je pozitivita uzlin až 80 %. Nejvíce prozkoumaným kurativním kombinovaným postupem u operabilních případů, který je dnes preferován, je konkomitantní chemoradioterapie s následnou resekcí. Poměr rizika úmrtí po neoadjuvantní CHRT ve srovnání s operací samotnou podle metaanalýzy z r. 2007 je 0,81 (95 % konfidenční interval 0,70-0,93, p=0,002), což odpovídá 13 % absolutnímu rozdílu v přežití ve 2 letech, s podobnými výsledky pro dlaždicové karcinomy i pro adenokarcinomy. Prognosticky příznivým faktorem je nalezení patologické kompletní remise (pCR) v resekátu, kdy dlouhodobé přežívání subjektů přesahuje 50 %. OK VFN ve spolupráci s III. chir. klinikou 1. LF se systematicky zabývá kombinovanou terapií karcinomů jícnu. Od roku 2001 probíhá terapie na základě prospektivních protokolů.
Cíl:
Cílem této prezentace je přehled pacientů léčených v OK VFN pro dlaždicový karcinom jícnu od r. 2001 s radikálním záměrem se zhodnocením výsledků léčby ve smyslu celkového přežití, doby do progrese a příčin a lokalizace recidiv. Dále proběhlo zhodnocení výsledků podle možných prognostických ukazatelů, jako jsou věk, pohlaví, nutriční faktory, operační nález a další.
Metody a pacienti:
Nemocní s karcinomem jícnu, kteří byli zařazeni do protokolu léčby kombinovaným multimodálním postupem ve formě předoperační konkomitantní chemoradioterapie a následné resekce. Kriteria pro zařazení do sledování byla následující: Histologicky verifikovaný epidermoidní karcinom jícnu, chirurgicky resekabilní a klinicky operabilní, věk 18-75 let, PS 0-2, dostatečná funkce kostní dřeně, normální funkce jater a ledvin s glomerulární filtrací nad 60 ml/min. Resekabilita byla posuzována zkušeným operačním týmem.Vylučujícími kriterii byly vzdálené metastázy, stadium T4 s infiltrací bronchů nebo velkých cév, šíření tumoru přes kardii, závažná komorbidita zejména plicní nebo kardiovaskulární, zavedení expandibilního jícnového stentu. Stadium nemoci bylo hodnoceno podle TNM klasifikace, 5. vydání, česká verze z roku 2000 (TNM 2000). CHT sestávala z 2 cyklů chemoterapie ve složení karboplatina nebo cisplatina, 5fluorouracil a paklitaxel (jen roky 2001-2003). Karboplatina byla podávána v dávce AUC (area under the curve) 6 a cisplatina 80 mg/m2 v den 1 a 22 od zahájení léčby, kontinuální infuse 5FU po dobu 42 dní v dávce 200 mg/m2/den od 1. dne terapie a paklitaxel 200 mg/m2 v 3hodinové infusi den 1 a 22. Zevní megavoltážní radioterapie byla podávána konkomitantně od 1. dne léčby v dávce 1,8 gray (Gy)/den, 1 frakce denně, 5 frakcí týdně, 45 Gy v 25 frakcích. Dávka radioterapie byla zvýšena individuelně na maximálně tolerovanou dávku v těch případech, kdy byla zjištěna kontraindikace k operaci v průběhu předoperační léčby, a tehdy byla chemoradioterapie podána jako definitivní léčba. Po ukončení CHRT bylo provedeno kontrolní vyšetření pomocí esofagoskopie a CT hrudníku a břicha. 4-6 týdnů od ukončení chemoradioterapie následovala operace, pokud nebyla kontraindikována nebo odmítnuta pacientem. Po operaci nebo definitivní CHRT byli nemocní sledování dlouhodobě bez další adjuvantní terapie. Od roku 2008 byla radioterapie podávána v ÚRO FNB. Období začátku léčby: leden 2001- duben 2010. Výsledky byly vyhodnoceny pomocí statistického programu „Statistika verze 7.0".
Výsledky:
Výše uvedenou terapii podstoupilo 151 pacientů, 22 žen a 129 mužů o průměrném věku 58 let. Paklitaxel byl součástí cytostatické kombinace v letech 2001-2003 u 38 nemocných. Nebyl prokázán prospěch jeho přidání do léčebného režimu, byla tím zvýšena četnost a závažnost nežádoucích účinků, bez vlivu na léčebné výsledky.
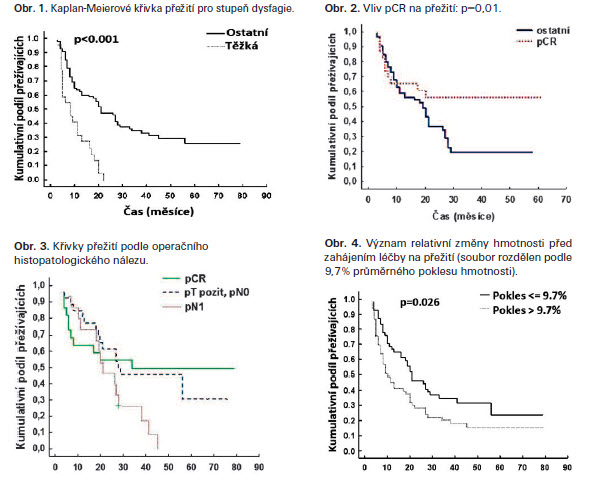
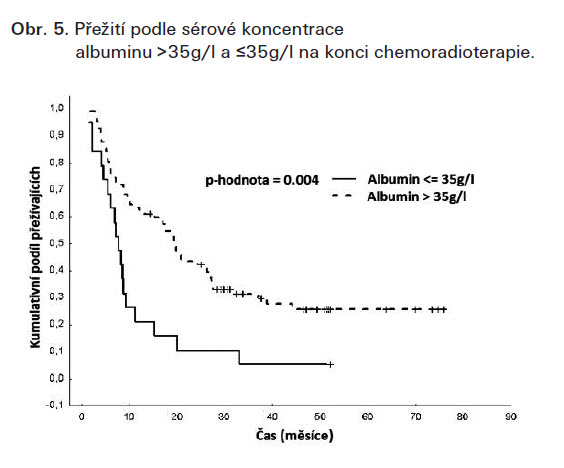
Operaci podstoupilo 91 (60 %) pacientů, u 77 (51 %) byla uskutečněna radikální resekce. Nález patologicky kompletní remise (pCR) byl učiněn u 27 (35 % operovaných), negativní uzlinový nález byl v 54 případech (70 % operovaných). Pooperační úmrtnost byla 13 %. Medián přežití v celém souboru je 15 měsíců, s významně lepším výsledkem u nemocných, kteří podstoupili radikální resekci (20 měsíců), měli negativní uzliny v resekátu (24 měsíců - obr. 3) nebo pCR (32 měsíců - obr. 2). Dvou, 3 a 5leté přežití bylo 37,5%, 27% a 21%. Prvním projevem recidivy byly v 74 % vzdálené metastázy, bez (55 %) nebo včetně lokální recidivy (19 %). Samotná lokální recidiva nastala v 26 % všech léčebných selhání. Ztráta hmotnosti před zahájením terapie (obr. 4), i v průběhu chemoradioterapie byly významnými prognostickými faktory přežití a doby do progrese. Stupeň dysfagie před zahájením léčby (obr. 1) byl jedním z významných prognostických ukazatelů přežití. Nemocní s těžkou dysfagií mají významně horší prognózu než pacienti s žádnou až střední dysfagií. Byl zjištěn statisticky významně delší medián přežití u pacientů s hladinou sérového albuminu nad 35 g/l (hranice normy) na začátku i na konci CHRT (obr. 5) než u nemocných s hladinou albuminu nižší než 35g/l ve stejné době. Věk ani pohlaví neměly na výsledky léčby dopad.
Závěr:
Léčba předoperační konkomitantní chemoradioterapií dosáhla vysoké četnosti patologicky kompletních remisí a uzlinové negativity po operaci, což je ukazatel příznivé prognózy. Provedení radikální resekce po neoadjuvantní CHRT bylo možné jen v 50 %, pooperační úmrtnost byla i v našem souboru ve shodě s literárními údaji vyšší než po operaci samotné. Nebyl prokázán prospěch přidání paklitaxelu do cytostatické kombinace s cisplatinou a fluorouracilem, byla tím zvýšena četnost a závažnost nežádoucích účinků. V tomto souboru byla prokázána prognostická úloha negativity spádových uzlin v resekátu po neoadjuvantní chemoradioterapii. Dlouhodobé přežití nemocných s pN1 nálezem je velmi nepříznivé. Hlavní příčinou selhání léčby byl vznik vzdálených metastáz. Do budoucna je nutno se zaměřit na nalezení prediktivních ukazatelů citlivosti na předoperační terapii.
Datum přednesení příspěvku: 15. 10. 2011





