Kapitola podává přehled typů transplantací a dárců a také indikace k transplantacím krvetvorných buněk, tedy u kterých onemocnění a kterých pacientů může být tato léčebná metoda použita.
Typy transplantací
Transplantace krvetvorných buněk se dělí podle toho, kdo je jejich dárcem, na autologní, alogenní a syngenní, a podle toho, co je jejich zdrojem, na transplantace kostní dřeně a transplantace krvetvorných buněk z periferní krve.
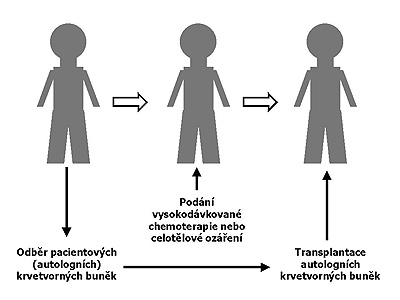
Autologní transplantace – jde o převod vlastní krvetvorné tkáně nemocného. Tato krvetvorná tkáň je nemocnému odebírána před podáním vysokodávkované chemoterapie nebo celotělové radioterapie (ozáření). Vysokodávkovaná chemoterapie nebo celotělová radioterapie jsou velmi účinné metody v léčbě mnoha zhoubných nemocí, nicméně mají jeden velmi závažný nežádoucí účinek: nenávratně poškozují kostní dřeň. Aby se tento nežádoucí účinek obešel, odebírá se pacientovi před zahájením intenzivní léčby jeho krvetvorná tkáň a vrací se mu (transplantuje) zpět poté, co léčbu absolvoval. Krvetvorná tkáň není poškozena intenzivní léčbou, v době podání léčby je uschována, zamražena mimo tělo nemocného, a proto po zpětném podání začíná většinou do 14 dní až tří týdnů opět produkovat krevní buňky. Protože jde o krvetvorné buňky získané přímo od nemocného, nemusí nemocný po transplantaci užívat žádné z imunosupresiv (léků potlačujících nežádoucí imunitu), která berou nemocní transplantovaní alogenními krvetvornými buňkami. Schéma autologní transplantace představuje obrázek 1.
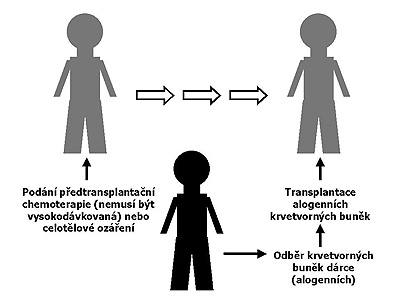
Alogenní transplantace – jde o převod krvetvorné tkáně získané od zdravého dárce. Pokud je dárcem HLA identický sourozenec, jde o alogenní příbuznou transplantaci. Daleko méně často mohou být dárci i další HLA shodní nebo HLA podobní příbuzní. Pokud je dárcem po stránce HLA vhodný nepříbuzný člověk, jde o alogenní nepříbuznou transplantaci. U alogenní transplantace nespočívá léčebný efekt pouze ve vysokodávkované terapii, ale i v tak zvaném efektu štěpu proti nádorovému onemocnění. Nemocní před alogenní transplantací také dostávají chemoterapii nebo radioterapii. Ta ale nemusí být vysokodávkovaná. Chemoterapie nebo radioterapie dělají místo a podmínky v kostní dřeni, aby se v ní uchytily krevní buňky dárce. Chemoterapie si tedy nemusí klást za cíl odstranění všech zhoubných buněk. Při této transplantaci se spoléhá na to, že imunitní buňky dárce, vznikající v kostní dřeni po transplantaci, rozpoznají a zahubí zhoubné buňky nemocného příjemce. Schéma alogenní transplantace představuje obrázek 2.
Syngenní transplantace – jde o převod krvetvorné tkáně získané od zdravého jednovaječného dvojčete. Genetická identita jednovaječného dvojčete musí být prokázána analýzou deoxyribonukleové kyseliny (DNA) obou sourozenců. Tato identita vede k tomu, že nemocní nemusí po transplantaci brát dlouhodobě žádné léky, na rozdíl od alogenně transplantovaných nemocných, ale na druhou stranu při této transplantaci bohužel dobře nefunguje efekt štěpu proti onemocnění.
Dárci krvetvorných buněk
Dárcem krvetvorných buněk u autologní transplantace je nemocný sám. Dává si svoje vlastní krvetvorné buňky, které by měly být odebrány v době, kdy pacient nemá prokazatelné postižení kostní dřeně nádorovým onemocněním. Dárcem pro syngenní transplantaci je jednovaječné dvojče.
Výběr vhodného dárce krvetvorných buněk pro alogenní transplantaci ovlivňuje řada faktorů, z nichž nejdůležitější je shoda v HLA znacích bílých krvinek. Ideálním dárcem alogenní krvetvorné tkáně je HLA identický sourozenec. HLA identický znamená, že dárce i příjemce krevních buněk mají shodné znaky leukocytárních antigenů I. a II. třídy, označované HLA A, B, C a HLA DR a DQ. Pravděpodobnost, že dva sourozenci budou HLA identičtí, je 25 %. HLA znaky I. a II. třídy se totiž dědí v sadách a každý člověk má dvě sady znaků I. a dvě sady znaků II. třídy. Pravděpodobnost nalezení HLA vhodného dárce mezi dalšími příbuznými je mnohem menší. HLA vhodného nepříbuzného dárce je možné najít v registrech dárců kostní dřeně. Na registry se obracíme tehdy, když je transplantace kostní dřeně nezbytná, nemocný nemá HLA identického sourozence a nelze provést autologní transplantaci. Při hledání dárců krevních buněk nehraje zásadní roli krevní skupina, roli ale může hrát věk dárce a příjemce, jejich hmotnost, prodělaná onemocnění, infekce a u žen počet porodů nebo potratů, které často spouští produkci protilátek, jež mohou nepříznivě výsledky transplantace ovlivnit.
Informace o nepříbuzném dárcovství krvetvorných buněk lze získat na každé transfuzní stanici v České republice.
Indikace k transplantacím
Indikace k transplantacím krvetvorných buněk se s postupujícím poznáním onkologických onemocnění a s vývojem nových protinádorových léků mění. Alogenní transplantace krvetvorných buněk jsou v současné době indikovány především u pacientů s akutními leukemiemi a u některých pacientů s velmi pokročilými chronickými leukemiemi (díky nové léčbě inhibitory tyrozinkináz dnes nemocní s chronickou myeloidní leukemií na rozdíl od doby před 10 lety transplantaci většinou vůbec nepotřebují; moderní léčba rovněž snižuje počty transplantovaných nemocných s chronickou lymfocytární leukémií), méně často pak u pacientů s imunodeficity (imunitní nedostatečností) nebo lymfomy. Autologní transplantace se používají v léčbě nemocných s mnohočetným myelomem, lymfomy nebo akutními leukemiemi. Autologní transplantace jsou využívány i při léčbě jiných nádorů, jako například při léčbě rakoviny varlat či dětských onkologických onemocnění (Ewingův sarkom, neuroblastom). Obecně lze říci, že transplantace jsou indikovány především u mladších nemocných s prognosticky nepříznivým nebo pokročilým onemocněním.