Pracovní skupina zástupců Společnosti radiační onkologie, biologie a fyziky (SROBF) ČLS JEP, Sekce podpůrné léčby a péče České onkologické společnosti ČLS JEP, České společnosti pro léčbu rány, Onkologické sekce České asociace sester a také dermatologů připravila dokument aktuálních doporučení pro péči o kůži pacientů podstupujících radioterapii. Dokument prošel schválením výborů odborných společností.
Doporučení pro preventivní a léčebnou péči o kůži pacientů podstupujících radioterapii ke stažení v pdf.
Úvod
Radiační dermatitida (RD, radiodermatitida) je velmi častou reakcí při radioterapii, postihuje s různou intenzitou přibližně 95 % pacientů. Projevy jsou závislé na dávce, lokalitě a ozařovaném objemu, a obvykle se projeví třetí týden od zahájení léčby (Šáteková, 2019), nicméně výskyt může být individuálně odlišný a projevy se mohou objevit mnohem dříve. Při závažném průběhu může mít významný dopad na kvalitu života. Vhodné použití klinicky prověřených produktů a využití ošetřovatelských doporučení umožňuje zajistit ochranu pokožky pacienta a dosahovat velmi dobrých výsledků při léčbě kožních reakcí.
S ohledem na velký nárůst počtu dlouhodobě přeživších onkologických pacientů léčených radioterapií je klíčové minimalizovat její vedlejší účinky. (Bryant et al., 2017).
Doporučení péče o kůži během radioterapie bylo připraveno ze závěrů studií i vlastních klinických zkušeností. Tento dokument je zamýšlen jako pomoc a metodická podpora pro běžnou praxi. Uvedené postupy a intervence lze považovat jako základní a plně
realizovatelné, a tedy standardní napříč pracovišti v ČR. Tento dokument nemá za cíl, a ani nemůže, vymezit přesný rozsah poskytované péče u individuálního pacienta se specifickými problematikami a potřebami.
Pracovní skupina, která připravila tento dokument, zahrnuje lékaře, sestry, zástupce Společnosti radiační onkologie, biologie a fyziky ČLS JEP, Sekce podpůrné léčby a péče České onkologické společnosti ČLS JEP, České společnosti pro léčbu rány, Onkologické sekce České asociace sester a také dermatology. Prošlo schválením výborů těchto společností.
Definice, rizikové faktory, charakteristiky
Mezi nejčastější příznaky radiační dermatitidy patří svědění a pálení kůže, bolest, deskvamace, otoky, sekundární infekce a fyzický i psychický dyskomfort. Všechny tyto příznaky lze adekvátně léčit, ale i přesto je jejich vliv na kvalitu života značný.
Závažnost radiační dermatitidy se posuzuje podle standardizovaných nástrojů, jako je škála CTCAE (Common Terminology Criteria for Adverse Events) (National Cancer Institute, 2017) nebo podle stupnice RTOG/EORTC (Radiation Therapy Oncology Group/ European Organisation for Research and Treatment of Cancer) (Cox, Stetz and Pajak, 1995).
Až u 95 % pacientů se při léčbě zářením rozvine mírná kožní reakce 1. stupně, ale přibližně u 20 % pacientů přejde do závažnější formy. Konkomitantní systémová léčba (režimy s platinovými deriváty, cetuximabem, 5-fluorouracilem, případně paklitaxelem) riziko a/nebo závažnost kožní toxicity dále zvyšuje, u některých preparátů (zejména BRAF, MEK, TK inhibitory) je ke zvážení přerušení aplikace cílené biologické léčby před zahájením radioterapie (zejména při využití vyšších dávek).
Před zahájením radioterapie by měla proběhnout identifikace míry rizika rozvoje dermatitidy na základě vnějších a vnitřních faktorů (viz Tabulka 1)
Tabulka 1: Přehled rizikových faktorů
| Vnější faktory | Vnitřní faktory |
|
Celková a denní dávka záření na kůži Rozsah a lokalita ozařované oblasti Použití bolusu pro zvýšení povrchové dávky záření Léky s radiosenzibilizačním účinkem (např. konkomitantní chemoterapie, cetuximab, atp.) Chemické dráždění Mechanické dráždění UV záření |
Věk - dětská pokožka Etnický původ s omezenou pigmentací Typ pleti - Fitzpatrickův fototyp I a II Velikost prsou při ozařování této oblasti Kožní záhyby v ozařované oblasti Hormonální stav, dlouhodobá kortikoterapie Výživový stav - malnutrice, obezita Kouření, alkohol Komorbidity (např. diabetes mellitus, kardiovaskulární nemoci, obezita, onemocnění pojivové tkáně – lupus, sklerodermie, revmatoidní artritida, imunosuprese) Předchozí poškození a onemocnění kůže - např. jizva, ekzém, psoriáza, trauma, defekt, zánět atp. Infekce |
Megavoltážní vysokoenergetické lineární urychlovače umožňují dodávku maximální dávky záření pod povrch kůže, proto při použití těchto typů záření může být pokožka lépe chráněna. Při využití bolusu, elektronového svazku nebo ortovoltážních přístrojů lze naopak očekávat dávkové zatížení kůže větší. Protonová terapie má zpravidla vyšší dávku na kůži než megavoltážní fotonová terapie prováděná VMAT technikou. Frakcionační režim ozařovací série zásadním způsobem ovlivňuje pravděpodobnost rozvoje kožní toxicity, klíčová je celková a denní dávka. Při akcelerovaných režimech je rozvoj dermatitidy rychlejší a může být spojen i vyšší závažností. Čím větší je povrch kůže zatížené ionizujícím záření, tím vyšší je možnost vážného poškození kůže. V oblastech s nepravidelným povrchem (záhyby, klouby, kontaktní body dvou povrchů) je často obtížné dosáhnout homogenní distribuce dávky, vyskytují se tzv. hotspoty. Je potřeba pečlivě zvážit přínos/riziko léků s radiosenzibilizačním účinkem, a protože je ozařovaná kůže značně citlivá na fyzikální a chemické dráždění je vhodné se těmto noxám vyhnout.
Jedinci s fototypem pokožky I a II dle Fitzpatricka jsou náchylnější k radiačnímu poškození. Mají světlou pleť, světlé vlasy a modré nebo zelené oči. Fitzpatrickova stupnice zahrnuje šest typů kůže a určuje kožní reakci na UV záření. Škála se neustále vyvíjí tak, aby předpovídala reakci kůže na trauma a některé dermatologické postupy s využitím laserů a v dermatochirurgii. Negativní vliv kouření souvisí s horším okysličováním poškozené kůže a zvýšené hladině karboxyhemoglobinu (2, 12, 13). Rychlost i kvalitu hojení ovlivňuje stav výživy i přidružená onemocnění (chronická renální nedostatečnost, cukrovka, obezita, hormonální poruchy) z důvodu narušeného metabolismu a hromadění toxických látek (močovina, kreatinin, kyselina močová, glukóza) a také narušení distribuce vody v organismu. Dětská kůže je citlivější než dospělá a poškozená integrita kůže (v důsledku předchozí radioterapie stejné oblasti, onemocnění pojivové tkáně, ekzémů, psoriázy, kolagenóz, pooperační jizvy) před začátkem záření je známým rizikovým faktorem rozvoje závažnější kožní reakce.
Fitzpatrickova škála škála fototypů (Fitzpatrick, 1988) je numerická klasifikace barvy pleti. Jedná se o způsob klasifikace odezvy různých typů kůže na ultrafialové (UV) záření:
- Typ I (skóre 0-6) - Bledá pleť, pihy, blond nebo zrzavé vlasy, modré oči. Velmi citlivá na slunce. Vždy se spálí, nikdy se neopálí.
- Typ II (skóre 7-13) - Světlá pleť, blond nebo zrzavé vlasy, modré, zelené nebo hnědé oči. Velmi citlivá na slunce. Obvykle se spálí, opálí se minimálně.
- Typ III (skóre 14-20) - Krémově světlá pleť, jakákoliv barva vlasů a očí, běžný typ. Pleť citlivá na slunce. Někdy se mírné spálí, opaluje se stejnoměrně.
- Typ IV (skóre 21 až 27) - Mírné hnědá pleť, typický je středomořský olivový tón pokožky. Zřídka se spálí, opaluje se dobře.
- Typ V (skóre 28-34) - Tmavě hnědá pleť, typy pleti obyvatel Středního východu nebo Latinskoameričtí obyvatelé. Velmi zřídka se spálí, opaluje se velmi snadno.
- Typ VI (skóre 35+) - Hluboce pigmentovaná tmavě hnědá až černá pleť. Nikdy se nespálí, opaluje velmi snadno.
Akutní poradiační změny kožní tkáně vznikají zejména poškozením DNA bazálních keratinocytů. Postupný rozvoj epidermálních změn je pak následkem poruchy rovnováhy mezi tvorbou a zánikem buněk bazální vrstvy epidermis. Obrat kožních buněk je normálně asi 20–45 dní, vrchol kožní reakce tak doznívá 1–2 týdny po ozáření. S osidlováním epidermálních keratinocytů, zklidněním zánětlivé reakce dochází ke zhojení reakce za 2–4 týdny, avšak v případě závažnější kožní reakce může být doba hojení prodloužena. V některých případech může přetrvávat zbytková postinflamatorní pigmentace.
Akutní fáze radiační dermatitidy je charakteristická výskytem kožních změn, které se objeví do 90 dnů od zahájení léčby. Časný erytém může u citlivých jedinců vzniknout výjimečně již 3. den po zahájení radioterapie, nejčastěji pak během 1.-3. týdne. Během 2.-4. týdne léčby se rozvíjí trvalejší erytém, kůže je suchá, tvoří se šupiny (suchá deskvamace) a pacient může pociťovat svědění, pálení a bolestivost kůže. Pokud kumulativní dávka záření dosáhne 40 Gy a více, může se objevit vlhká deskvamace. Při neadekvátní péči je následně nutné radioterapii přerušit, což je často spojeno s horšími léčebnými výsledky. (Iacovelli et al., 2020)
Po více než 90 dnech od ukončení radioterapie se mohou objevovat vyskytnout chronické kožní reakce, resp. projevy chronické radiodermatitidy – teleangiektázie, ztenčení vrstvy epidermis (atrofie), hyperpigmentace nebo naopak depigmentace, fibróza, otoky nebo lymfedém. Velmi pozdním následkem radioterapie pak může být keratóza, spinocelulární karcinom, event. jiné kožní malignity. (Iacovelli et al., 2020)
Chronická radiační dermatitida vychází z aberantních nebo dysregulovaných alterací prozánětlivých a profibrotických cytokinů a vaskulárního poškození. Tyto změny mohou zahrnovat hypopigmentace nebo hyperpigmentace. Může dojít k trvalé ztrátě určitých struktur pokožky, jako jsou mazové žlázy, vlasové folikuly, ochlupení a nehty, stejně jako ke změnám struktury kůže. Lze pozorovat řídnutí a atrofii epidermis a dermis, i když u některých pacientů se může vyvinout indurace a zahuštění dermis. Fibróza podkoží jako projev chronické toxicity je způsobena především zvýšenou tvorbou kolagenních vláken a deplecí tukové tkáně. Rozvoj teleangiektázií je projevem vaskulárního poškození, často v křehké atrofické pokožce, který může být pacientem vnímán jako nepříjemný kosmetický výsledek léčby. (Šlampa a kol., 2021)
Velmi vzácně se pozdně po ozáření může vyskytnout morfea nebo sekundární malignita. Morfea – lokalizovaná sklerodermie, s popisovaným výskytem 1/500 ozářených pacientů. Obvykle se vyvíjí měsíce či roky po ozáření, častěji u pacientek ozařovaných pro nádor prsu. Diferenciálně diagnosticky může napodobovat celulitidu nebo inflamatorní karcinom.
Měřicí nástroje k posouzení kožních reakcí na radioterapii
Tabulka 2: RTOG kožní reakce a cíle léčby (Šáteková, 2019)
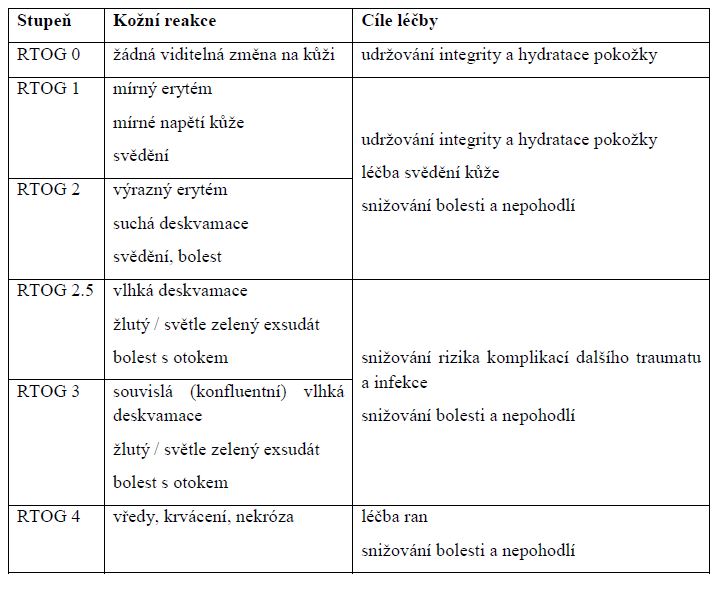
Obr.: Radiodermatitida, kožní reakce RTOG stupeň 1 (foto archív P. Šimonová).
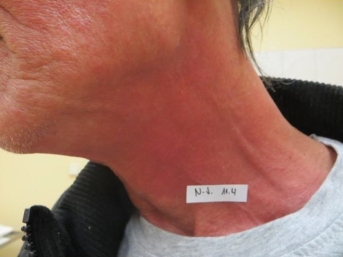
Obr.: Radiodermatitida, kožní reakce RTOG stupeň 2 se suchou deskvamací. (foto archív S. Vokurka).
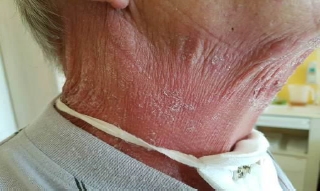
Obr.: Radiodermatitida, kožní reakce RTOG stupeň 3 (foto archív P. Šimonová).
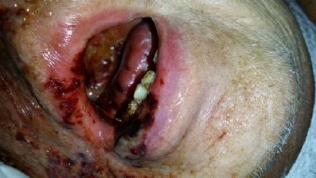
Obr.: Radiodermatitida, kožní reakce RTOG stupeň 4 a současně těžká mukozitida dutiny ústní, mimo pracoviště autora (foto archív S. Vokurka).
Prevence vzniku radiační dermatitidy a edukace
Pro prevenci radiační dermatitidy je nutná pečlivá péče o pokožku během radioterapie. Prevence je zaměřena na zachování integrity pokožky, ochranu před traumatem, redukci bolesti, prevenci infekce a celkovou podporu pohodlí a kvality života pacienta. Tato opatření je potřebné dodržovat, jak v průběhu ozařování, tak v době do plného zhojení kožního postižení po radioterapii, respektive zvýšenou opatrnost je vhodné zajistit v průběhu alespoň jednoho roku.
Preventivní doporučení:
- V oblasti kontaktu s ozařovanou oblastí je vhodné nosit volný oděv z bavlny nebo měkkých přírodních tkanin, který poskytuje pohodlí a nedráždí pokožku. Nevhodná jsou umělá vlákna, ale i bavlněný flanel, kde přítomnost jemných chloupků rovněž způsobuje podráždění kůže.
- Eliminovat ostré švy, krajky, spony apod. Při ozařování v oblasti krku a dekoltu není vhodné nosit košile s límečkem, řetízky, náhrdelníky. Není vhodné nosit kabelku či batoh tak, aby se dotýkaly ozařované kůže a působily na ni tlakem či třením.
- V ozařované oblasti nepoužívat k holení žiletky, optimálně ani holicí strojky. Drobná poranění zvyšují riziko infekce.
- V ozařované oblasti nepoužívat leukoplast, která způsobuje chemické i mechanické dráždění.
- Je nutné se vyvarovat vystavení pokožky přímému slunci k zabránění rozvoje i minimální solární dermatitidy. Doporučuje se důsledné stínění ozařované oblasti. Na kůži v blízkosti ozařované oblasti používat hypoalergenní přípravky s vysokým UV filtrem.
- Extrémnější teplotní výkyvy nejsou vhodné, nedoporučuje se saunování. Je nevhodné používat např. láhev s horkou vodou nebo ledové zábaly.
- Udržovat kůži suchou (vyjma použití zvlhčujících prostředků lokální péče – viz níže) a často větrat ozařovanou oblast.
- Je vhodné omývat/jemně sprchovat pokožku vlažnou vodou, teplá voda může způsobit tepelné trauma.
- Je nutné se vyhnout plavání v přírodních tocích a bazénech a koupelím pro riziko přenosu infekce i vysoušecí účinek vody, zejména chlorované.
- Doporučuje se šetrný režim mytí (jemné mýdlo s neutrálním pH). Používání deodorantů / antiperspirantů snižuje pocení, nepoškozuje pokožku a nemá zásadní vliv na riziko rozvoje dermatitidy vyššího stupně (Bolderston, 2018) v některých případech, ale při použití deodorantů / antiperspirantů bylo jisté zhoršení dermatitidy pozorováno (Gee, 2000).
- Pokožka se osušuje přikládáním měkkého ručníku, cílem je zabránit tření a mechanickému dráždění pokožky.
- Není vhodné používat zásyp (ani v kožních záhybech), omezila by se možnost přísunu vzduchu s rizikem anaerobní a/nebo plísňové infekce.
- V péči o kůži lze doporučit používání zvlhčujících gelů, krémů a přípravků se zvýšeným obsahem vody, bez parfémů, bez konzervantů, bez obsahu lanolinů a rostlinných extraktů a nejčastěji alergizujících konzervačních látek-isothiazolínů. Zpočátku aplikovat dvakrát denně, později zvyšovat podle potřeby, aplikace udržuje vlhkost na povrchu pokožky a zajišťuje její pružnost. Neaplikují se před ozařováním, či bezprostředně po něm, ale až s odstupem minimálně dvou hodin. V rámci preventivní péče a s aplikací před ozařováním lze využít speciální filmy ve formě krytí, spreje, či gelu.
- Je vhodné, než se přípravek nanese na ozařovanou pokožku, zkusit ho několik dní před zahájením ozáření aplikovat na neozařovanou pokožku, vzhledem k možné alergii.
V případě vysokého rizika rozvoje radiační dermatitidy je vhodné k prevenci aplikovat pro tyto účely speciálně určené měkké silikonové krytí (např. Mepilex Lite nebo Mepitel Film) anebo voděodolné bariérové filmy ve formě spreje, krému nebo gelu (např. Cavilon sprej, Secura sprej, StrataXRT gel aj.). (Chan, 2019)
Měkké silikonové krytí Mepitel Film představuje flexibilní film, který chrání kůži pacientů před působením zevních vlivů. Krytí je velmi poddajné a dobře se přizpůsobí nepravidelnostem na kůži a různým obrysům těla. Jeho profylaktické použití jako ochrany ohrožených oblastí výrazně snižuje poškození kůže způsobené radioterapií až o 92 %, a je tak užitečným doplňkem k běžné péči o pokožku poškozenou zářením. (Herst et al., 2014b; Møller, 2018)
Kde nelze použít ochranný bariérový film ve formě tenkého silikonového krytí, lze použít ochranný bariérový film ve spreji, či ve formě gelu, a aplikaci provádět denně přibližně 30-60 minut před vlastním ozářením. Následně pak nejdříve dvě hodiny po ozáření, po krátké sprše, lze doporučit obklad ozařované oblasti nedráždivým oplachovým roztokem (např. Prontosan, Dermacyn, DebriEcaSan Alfa, Granudacyn, Actimaris sensitiv, Octenisept) a ošetření vhodným hydratačním přípravkem. (Žemličková, 2019)
Ve studii zaměřené na účinnost 3M Cavilon bariérového filmu na prevenci, respektive oddálení nástupu dermatitidy druhého stupně uvádí Lam et al. (2019) významné snížení výskytu radiační dermatitidy a zároveň omezení pocitu pálení a svědění. Aplikace bariérového filmu začala první den radioterapie a byla prováděna dvakrát týdně až do ukončení léčby.
Při volbě vhodného materiálu k prevenci vzniku radiační dermatitidy je vždy nutné postupovat podle EBM (evidence based medicine), jelikož přesvědčivé klinické důkazy o účinnosti a bezpečnosti byly publikovány pouze u některých produktů.
Použití materiálů, u kterých neexistují přesvědčivé klinické důkazy by naopak mohlo vést k závažnému poškození pacienta.
Léčba radiační dermatitidy
Obecně jsou doporučovány zásady terapie vlhkého hojení. Při nejmírnějších kožních reakcích je vhodné používat emoliencia pro hydrataci pokožky a dodržování standardních hygienických zásad.
V praxi jsou doporučovány šetrné preparáty, bez konzervantů, parfémů apod., které však nemají velkou oporu v medicíně založené na důkazech u ozařovaných pacientů (např. AD lotio Acut, Belobaza, CeraVe), avšak svým indiferentním složením splňují komplexní požadavky lokální péče v léčbě dermatitid. Klinicky užívaný a pacienty dobře tolerovaný preparát Radioxar, obsahuje bylinný extrakt z měsíčku lékařského, který byl pozitivně hodnocen ve studiích, může ale přispět i k iritaci kůže a nebude vhodný na závažnější stupně dermatitidy (II, III. stupeň) či jinak iritovanou pokožku. Pacienti mají být upozorněni, že přípravky především s obsahem rostlinných extraktů mohou přispět k další iritaci kůže a na podrážděnou kůži tedy nemusí být vůbec vhodné. Pacienti by měli být poučení, že nevhodné je použití olejů, vazelíny a sádla pro svůj okluzivní efekt, stejně tak laicky doporučovaných či vyráběných přípravků a také zejména rozličných herbálních přípravků.
V případě rozvoje radiační dermatitidy je důležité zvolit vhodné krycí materiály a ošetřovatelské postupy, vedoucí ke zmírnění nepříjemných příznaků (svědění, bolest, mokvání, otok), dále k prevenci infekce a ke zkrácení doby hojení. Pokud se u pacienta objeví příznaky sekundární bakteriální infekce, je potřeba zvážit lokální nebo celková antibiotika na základě výsledků kultivace.
Dobrá komunikace a spolupráce s pacientem je nezanedbatelnou součástí péče.
Použití filmových krytí významně snižuje výskyt svědění, pálení kůže a výskytu dermatitidy v průběhu radioterapie, jak vyplývá ze studie zaměřené na účinnost 3M Cavilon bariérového filmu (Lam et al. 2019) Také Shaw et al. (2015) uzavírají studii tím, že aplikace 3M Cavilon nedráždivého bariérového filmu může být užitečná proti svědění spojenému s dermatitidou. Zároveň uvádí, že kortikosteroidy svým protizánětlivým účinkem pomáhají oddálit čas nástupu závažných kožních reakcí a také snížit výskyt těžké radiační dermatitidy. Užití kortikosteroidů nicméně může mít i lokálně nežádoucí účinky na kůži a jejich využití je potřeba indikovat výjimečně, na velmi krátkou dobu a nejlépe po konzultaci s dermatologem. Obecně nevhodné jsou v průběhu radioterapie masti, krémy, spreje či krycí materiály s obsahem stříbra, které je v těchto materiálech obsaženo v iontové formě, a hrozí tak jeho interakce s částicemi záření, kdy nelze vyloučit jeho inkorporaci do hlubších tkání, což není žádoucí a může být i potenciálně nebezpečné (Žemličková, 2019). Jen ve zdůvodněných případech lze v průběhu ozařování v místě kožního poškození a rány ponechat mastné krytí nebo krytí s obsahem stříbra, které jsou atestovány na možnost použití při ozařování.
Tabulka 3: Problémy a doporučení
| Problém | Doporučení |
|
Erytém Suchá deskvamace |
Použití hydratačního krému na zvlhčení. Speciální produkty určené pro léčbu radiodermatitidy (např. Linola Radio-Derm) Materiály pro vlhké hojení ran – pěnová krytí na bázi měkkého silikonu (Safetac technologie) Použití topických kortikosteroidů je kontroverzní, lze zvážit použití intervalově po krátkou dobu na zmírnění svědění po konzultaci s dermatologem. |
| Vlhká deskvamace |
Vhodné je použití silikonových materiálů s technologií Safetac v průběhu radioterapie či materiálů pro vlhké hojení v závislosti na stavu postižení a sekreci z defektů. Využívá se pouze krytí, která jsou atestována a certifikována na možnost použití i při radioterapii. Ostatní produkty např. s obsahem stříbra je možno použít až po ukončení radioterapie. |
| Infekce |
Antimikrobiální přípravky. Přípravky se stříbrem lze použít pouze po ukončení radioterapie (individuálně v případě putridní infekce s nekrózou lze po domluvě s radioterapeutem využít na nezbytně nutnou dobu do zlepšení nálezu). |
|
Ulcerace Krvácení Nekróza |
Léčba upravena dle rozsahu poškození kůže. Hydratační prostředky, obvazový materiál podle léčby, silikonová krytí. V případě zápachu – krytí s aktivním uhlím, roztoky se singletovým kyslíkem (např. Actimaris). Do nádorového defektu s putridním výtokem, infekcí, nekrózou a zápachem lze využít v úvodu i výplach s peroxidem vodíku 3 % (pozor - v případě nenádorové tkáně není použití peroxidu vodíku v 1-3% koncentraci doporučováno pro cytotoxický účinek na granulační tkáň (Stryja et.al., 2016), dále jsou pak vhodné oplachové roztoky (např. Prontosan apod.), přípravky se singletovým kyslíkem. Individuálně lze po domluvě s radioterapeutem využít na nezbytně nutnou dobu do zlepšení nálezu i přípravky s obsahem stříbra. |
| Bolest | Hydrogel, pěnová krytí, Safetac technologie |
Erytém
Erytém je nejmírnějším stupněm kožní reakce. Je způsoben intermitentní vazodilatací. (Šlampa a kol., 2021).
Zčervenání je nejčastějším klinickým projevem, který se zpravidla objevuje od 3. týdne radioterapie. Časný erytém může u citlivých jedinců vzniknout již 3. den po zahájení radioterapie, nejčastěji pak během 1.-3. týdne. Kůže je růžová až červená a může být silně edematózní, často připomíná solární dermatitidu.
Zajišťuje se hydratace pokožky především přípravky s vysokým obsahem vody, krémy, spreji nebo oleji v intervalech 1–5krát denně (např. Linola Radio-Derm, AD lotio Acut, Belobaza, CeraVe), ale také Calcium pantothenicum mast, Panthenol krém, Panthenol spray, avšak vždy nejdříve 2 hodiny po terapii ozařování, pokud ještě léčba zářením dále pokračuje. Nikdy není vhodné aplikovat produkty s mastnou složkou před samotnou radioterapií. Dále je možné postiženou lokalitu ochlazovat pomocí oplachových roztoků (např. Prontosan, Dermacyn, Debri Eca San Alfa, Granudacyn, Actimaris sensitiv, Octenisept). Lze doporučit prádlo speciálně vyvinuté pro ozařované pacienty (např. Aravel). Zvláště u pacientek s objemnými prsy je vhodné zahájit aplikaci Cavilon spray nebo jiného preparátu, který vytvoří transparentní ochranný film na povrchu pokožky (Vorlíček et al., 2012).
Suchá deskvamace
Objevuje se podobně jako erytém během 3.-6. týdne radioterapie, dochází k olupování pokožky se zvýšeným rizikem vzniku infekce. Při ošetřování se dodržují zásady asepse, neaplikují se lihové roztoky typu genciánové violeti, metylmodř, ani přípravky s rostlinnými výtažky (třezalka, měsíček, heřmánek) z důvodu zvýšeného rizika vzniku alergie. Topické kortikosteroidy lze případně aplikovat intervalově krátkodobě na zmírnění svědění s velkou opatrností individuálně a po konzultaci s dermatologem. Kůži je vhodné oplachovat sterilními nedráždivými roztoky na rány a případně je vhodný i obklad – obložka (např. Prontosan, Dermacyn, Debri Eca San Alfa, Granudacyn, Actimaris sensitiv, Ocetnisept) a následně aplikovat silikonová krytí s technologií Safetac (např. Mepilex Lite, Mepilex Transfer) pro dobrou ochranu epitelizační fáze procesu hojení plošné rány. Snížení rozvoje poradiační dermatitidy prokázalo také použití hydrogelů - např. Flamigel (Johnson, 2021). V místech, kde nelze aplikovat vlhké krytí je možno použít také oplachová mýdla a/nebo roztoky (např. Cyteal, Actimaris).
Vlhká deskvamace
Při výskytu vlhké deskvamace je cílem zajistit hojení a komfort pacienta. Nedoporučuje se používat vazelínu, standardní gázu ani okluzivní materiály. Dalším problematickým materiálem může být také páska, která se používá k fixaci. Doporučuje se začít s čištěním rány a provedením debridementu. Následně by měla být rána zakryta krytím. V případě, kdy je již ukončena radioterapie, může být využito krytí s obsahem iontového stříbra, o kterém se v literatuře o popáleninách uvádí, že snižuje lokální bolest při převazech a poskytuje širokospektrální antimikrobiální vlastnosti při hojení ran (Barnea et al., 2010), zde lze pak doporučit např. Mepilex Transfer Ag, případně Mepilex Border Ag.
V případě, že potřebujeme ozařovat nádorovou ránu nebo poškozenou oblast se sekrecí, či krvácením, či infektem – ponecháváme pouze krytí, která jsou atestována, certifikována na možnost použití i při ozařování (např. Mepilex). (Paterson, 2012)
Zásadní je, aby rána byla každých 24 až 48 hodin znovu očištěna a ošetřena, zároveň se také musí vyměnit použitý materiál, který byl zvolen k ošetřování. S postupem hojení rány se může interval prodlužovat. Pokud dojde k přischnutí primárního krytí, musí být krytí důkladně navlhčeno, aby nedošlo k poškození nově vytvořené kůže a sníží se také bolest při převazu.
Rána se obvykle začíná hojit za 3 až 4 dny, léčba rány ale musí dále pokračovat do plné zhojení, tedy s délkou až 3 týdny. (Suresh et al., 2019)
Nekróza
Při správně naplánované a vedené léčbě zářením nelze rozvoj nekrózy předpokládat. Léčba by byla podobná jako v případě vlhké deskvamace, po rozpuštění nekrózy se doporučují materiály vlhkého hojení ran s obsahem stříbra (nejlépe je-li radioterapie ukončena), uhlí, gely. Obdobně lze postupovat při ošetřování exulcerovaného nádoru, kdy v případě zápachu lze využít v úvodu i výplach s peroxidem vodíku 3 % (pozor – v případě nenádorové tkáně není použití peroxidu vodíku v 1-3% koncentraci doporučováno pro cytotoxický účinek na granulační tkáň (Stryja et.al., 2016), dále jsou pak vhodné oplachové roztoky (např. Prontosan apod.), přípravky se singletovým kyslíkem (např. Actimaris). Jelikož se jedná o nezhojitelnou ránu, je cílem snížit bolest a zápach. Většinou se v průběhu ošetřování vystřídá několik různých materiálů. Pokud není po konzervativní terapii dosaženo uspokojivého efektu, je vhodné zvážit plasticko-chirurgický výkon.
Závěr a následná doporučení
Radiační dermatitida je velmi častou reakcí při radioterapii, postihuje s různou intenzitou přibližně 95 % pacientů. Při závažném průběhu může mít významný dopad na kvalitu života. Vhodné použití klinicky prověřených produktů umožňuje ochraňovat pokožku pacienta a dosahovat velmi dobrých výsledků během léčby kožních reakcí. Spolupráce s dermatology je vždy vhodná, obzvláště pak v případě pacientů s vysokým rizikem nebo již rozvojem těžších radiačních poškození kůže. Po ukončení radioterapie je v dalších měsících vhodné pokračovat ve výše uvedených principech ochrany kůže v ozařované oblasti. Do péče lze pak již více zahrnovat přípravky s větším podílem tukové složky. Pro možnost chronických změn, včetně sekundárních malignit v ozařované oblasti, je potřebné zajistit náležitou edukaci pacienta s pravidelným sledováním oblasti.
Literatura
BOLDERSTON, Amanda, Angela CASHELL, Maurene MCQUESTION, Michele CARDOSO, Clare SUMMERS a Rachel HARRIS, 2018. A Canadian survey of the management of radiation-induced skin reactions. Journal of medical imaging and radiation sciences. Elsevier, 49(2), 164-172. ISSN 1939-8654.
BRYANT, Alex K., Matthew P. BANEGAS, Maria Elena MARTINEZ, Loren K. MELL a James D. MURPHY, 2017. Trends in Radiation Therapy among Cancer Survivors in the United States, 2000–2030. 26(6), 963-970. ISSN 1055-9965. Dostupné z: doi:10.1158/1055-9965.EPI-16-1023
CHAN, Raymond J., Rae BLADES, Lee JONES, et al., 2019. A single-blind, randomised controlled trial of StrataXRT® – A silicone-based film-forming gel dressing for prophylaxis and management of radiation dermatitis in patients with head and neck cancer. Radiotherapy and Oncology. 139, 72-78. ISSN 01678140. Dostupné z: doi:10.1016/j.radonc.2019.07.014
CHAN, Raymond Javan, Joan WEBSTER, Bryan CHUNG, Louise MARQUART, Muhtashimuddin AHMED a Stuart GARANTZIOTIS, 2014. Prevention and treatment of acute radiation-induced skin reactions: a systematic review and meta-analysis of randomized controlled trials. BMC Cancer. 14(1). ISSN 1471-2407. Dostupné z: doi:10.1186/1471-2407-14-53
COX, James D.; STETZ, Jo Ann; PAJAK, Thomas F., 1995. Toxicity criteria of the Radiation Therapy Oncology Group (RTOG) and the European organization for research and treatment of cancer (EORTC). International journal of radiation oncology, biology, physics, 31(5), 1341-1346.
FITZPATRICK, Thomas B., 1988. The validity and practicality of sun-reactive skin types I through VI. Archives of dermatology, 124(6), 869-871.
GEE, A, D MOFFITT, M CHURN a RD ERRINGTON, 2000. A randomised controlled trial to test a non-metallic deodorant used during a course of radiotherapy. Journal of Radiotherapy in Practice. Cambridge University Press, 1(4), 205-212. ISSN 1467-1131.
GINEX, Pamela, Chelsea BACKLER, Elizabeth CROSON, Lindsey HORRELL, Kerri MORIARTY, Christine MALONEY, Mark VRABEL a Rebecca MORGAN, 2020. Radiodermatitis in Patients With Cancer: Systematic Review and Meta-Analysis. Oncology Nursing Forum. 47(6), E225-E236. ISSN 0190-535X. Dostupné z: doi:10.1188/20.ONF.E225-E236
GOSSELIN, Tracy, Pamela GINEX, Chelsea BACKLER, et al., 2020. ONS Guidelines™ for Cancer Treatment–Related Radiodermatitis. Oncology Nursing Forum [online]. 47(6), 654-670. ISSN 0190-535X. Dostupné z: doi:10.1188/20.ONF.654-670
HERST, Patries M., Noelle C. BENNETT, Annie E. SUTHERLAND, Ruth I. PESZYNSKI, Dean B. PATERSON a Marieke L. JASPERSE, 2014a. Prophylactic use of Mepitel Film prevents radiation-induced moist desquamation in an intra-patient randomised controlled clinical trial of 78 breast cancer patients. Radiotherapy and Oncology. 110(1), 137-143. ISSN 01678140. Dostupné z: doi:10.1016/j.radonc.2014.01.005
HERST, Patries M., 2014b. Protecting the radiation‐damaged skin from friction: a mini review. Journal of medical radiation sciences. 61(2), 119-125.
HYNKOVÁ, Ludmila a kol., 2012. Základy radiační onkologie.
IACOVELLI, Nicola Alessandro, et al., 2020. Topical treatment of radiation-induced dermatitis: current issues and potential solutions. Drugs in Context. 2020(9). Dostupné z: doi:10.7573/dic.2020-4-7
JOHNSON, K, G FENTON a RJ WHITE, 2021. Radiation dermatitis: the evaluation of a new topical therapy for the treatment and prevention of radiation-induced skin damage and moist desquamation: a multicentre UK case cohort study: the evaluation of a new topical therapy for the treatment and prevention of radiation-induced skin damage and moist desquamation. Journal of Radiotherapy in Practice. Cambridge University Press, 1-5. ISSN 1460-3969.
KAPLAN, Marcelle, Pamela GINEX, Laura MICHAUD, et al., 2020. ONS Guidelines™ for Cancer Treatment–Related Hot Flashes in Women With Breast Cancer and Men With Prostate Cancer. Oncology Nursing Forum. 47(4), 374-399. ISSN 0190-535X. Dostupné z: doi:10.1188/20.ONF.374-399
LAM, Andrew CL, et al. Phase III Randomized Pair Comparison of a Barrier Film vs. Standard Skin Care in Preventing Radiation Dermatitis in Post-lumpectomy Patients with Breast Cancer Receiving Adjuvant Radiation Therapy. Cureus, 2019, 11(6).
MØLLER, Pia Krause, Karina OLLING, Martin BERG, et al., 2018. Breast cancer patients report reduced sensitivity and pain using a barrier film during radiotherapy–A Danish intra-patient randomized multicentre study. Technical innovations & patient support in radiation oncology. Elsevier, 7, 20-25. ISSN 2405-6324.
National Cancer Institute, 2017. Common Terminology Criteria for Adverse Events (CTCAE) v5.0 [online]. U.S. Department of Health and Human Services [citováno 9.3.2021]. Dostupné z: https://ctep.cancer.gov/protocolDevelopment/electronic_applications/ctc.htm
PATERSON, DB, Prashika POONAM, NC BENNETT, RI PESZYNSKI, MJ VAN BEEKHUIZEN, M JASPERSE a PM HERST, 2012. Randomized intra-patient controlled trial of mepilex lite dressings versus aqueous cream in managing radiation-induced skin reactions post-mastectomy. J Cancer Sci Ther. 4(11), 347-356.
PROBST, Heidi, Gemma BURKE a Sara FAITHFULL, 2020. The Society and College of Radiographers Practice Guideline Document: Radiation Dermatitis Guidelines for Radiotherapy Healthcare Professionals [online]. Second revised edition. Sheffield Hallam University: SCoR. ISBN 978-1-909802-49-0. Dostupné z: doi:10.5507/fzv.19.24456300
ŠÁTEKOVÁ, Lenka, 2019. Vybrané kapitoly z ošetřovatelství v onkologii [online]. Křížkovského 8, 771 47 Olomouc: Univerzita Palackého v Olomouci. ISBN 978-80-244-5630-0. Dostupné z: doi:10.5507/fzv.19.24456300 SHAW, Su-Zun, et al., 2015. 3M Cavilon No-Sting Barrier Film or topical corticosteroid (mometasone furoate) for protection against radiation dermatitis: A clinical trial. Journal of the Formosan Medical Association. 114(5), 407-414.
ŠLAMPA, Pavel a kol., 2021. Radiační onkologie. Maxdorf, v tisku
STRYJA, Jan, Petr KRAWCZYK, Michal HÁJEK a František JALŮVKA, 2016. Repetitorium hojení ran. Vydání 2. Semily: GEUM. ISBN 978-80-87969-18-2.
SURESH, Raagini, et al., 2019. Treatment of moist desquamation for patients undergoing radiotherapy. International journal of women's dermatology. 5(2), 124-125.
ŽEMLIČKOVÁ, Martina, 2019. Poradiační poškození kůže, prevence a léčba. Podpůrná léčba. 1(4), 5-8.